“Vivir no es durar”, recuerda el Dr. Ventura Anciones, jefe del Servicio de Neurología de los hospitales universitarios Sanitas La Zarzuela y Virgen del Mar, al hablar del papel esencial que desempeña la neurorrehabilitación en la recuperación de los pacientes que han sufrido un ictus cerebral. Esta terapia, que durante años fue considerada un aspecto secundario del tratamiento, es hoy una pieza clave para mejorar la calidad de vida y lograr que muchas personas vuelvan a ser independientes. “La independencia es un objetivo prioritario, porque cuando una persona depende de los demás, se limita a sí misma y también a su entorno. En cambio, con una neurorrehabilitación individualizada, es posible romper con ese ciclo de dependencia”, subraya el neurólogo. Según el experto, el ámbito de la neurología reconoce cada vez más el valor de esta intervención específica tras un ictus. Y es que, con un enfoque personalizado y un plan terapéutico bien estructurado, muchos pacientes logran recuperar funciones motoras, cognitivas y emocionales, volviendo a vivir con dignidad y autonomía después de un evento tan traumático.
- Leer: ¿Qué hacer si me da un ictus estando sola en casa?
¿Qué es un ictus?
El ictus, también conocido como accidente cerebrovascular, es una condición médica caracterizada por una interrupción súbita del flujo sanguíneo hacia una región específica del cerebro, que tiene como consecuencia una disfunción cerebral.
Como consecuencia de esta lesión cerebral, pueden manifestarse una variedad de síntomas que dependen del área cerebral afectada. “Por ejemplo, en un ictus que afecta al hemisferio izquierdo, las secuelas pueden incluir debilidad en el lado derecho del cuerpo, pérdida de sensibilidad, problemas visuales, dificultades en el lenguaje y otras alteraciones cognitivas. En contraste, un ictus en el hemisferio derecho puede causar debilidad en el lado izquierdo del cuerpo, pérdida de visión en el campo visual izquierdo, problemas de atención y cambios en la conducta. Cuando el ictus afecta al tronco del encéfalo o al cerebelo, las consecuencias pueden incluir pérdida de conciencia, dificultades para tragar, problemas en el habla, visión doble y falta de estabilidad al caminar”, explica el Dr. Dr. Joan Ferri Campos, miembro de la Sociedad Española de Neurología (SEN) y Presidente de la Sociedad Española de Neurorrehabilitación (SENR).
Estas secuelas pueden variar en gravedad y afectar la calidad de vida del paciente, requiriendo un tratamiento y rehabilitación adecuados para mejorar la función cerebral y la autonomía física. Por ejemplo, continúa el Dr. Ventura Anciones, “el pronóstico depende de múltiples factores. Algunos del propio paciente, como la edad, factores de riesgo vascular, genéticos… otros están en relación con la localización de la lesión y la extensión de esta. También depende de la rapidez y la eficacia de la actuación médica, las complicaciones que puedan aparecer así como la rehabilitación temprana y adecuada”. Asimismo, puntualiza, un ictus hemorrágico es más destructivo que uno isquémico”. ¿Y cuál es la diferencia entre ambos?
- Leer: Estos son los síntomas que te alertan de un ictus
Diferencias entre un ictus isquémico y uno hemorrágico
Como nos aclara el presidente de la SENR, el Dr. Joan Ferri, el ictus isquémico ocurre cuando hay una obstrucción en una arteria cerebral, lo que resulta una interrupción del flujo sanguíneo al cerebro.
“La recuperación después de un ictus isquémico puede variar dependiendo de factores como el tamaño y la ubicación del área afectada, así como la rapidez con la que se administra el tratamiento médico, que pueden ser medicamentos para disolver coágulos (trombolíticos) o procedimientos para eliminar el bloqueo (trombectomía)”.
Por norma general, la recuperación en este tipo de ictus suele ser más completa, si se trata de manera oportuna, “ya que el tejido cerebral puede recuperarse si se restaura el flujo sanguíneo a tiempo”, asevera.
En un ictus hemorrágico, al producirse una hemorragia dentro del cerebro, debido a la ruptura de un vaso sanguíneo, la recuperación puede ser más complicada y el pronóstico puede ser menos favorable en comparación con un ictus isquémico. “Esto se debe de la presencia de sangre dentro del cerebro que puede causar daño directo a las células cerebrales y provocar un aumento de la presión intracraneal, que puede traducirse en un mayor riesgo de discapacidad grave o incluso de muerte”.
Sin embargo, el pronóstico puede variar según factores como el tamaño y la ubicación del sangrado, la rapidez con la que se proporciona atención médica y la efectividad del tratamiento para controlar la hemorragia y prevenir complicaciones.
Por ello, insiste el Dr. Joan Ferri, “independientemente del tipo de ictus, lo que debemos tener claro es que el tratamiento oportuno y adecuado, junto con la rehabilitación continua, son fundamentales para mejorar los resultados y la calidad de vida después de un ictus, independientemente del tipo de accidente cerebrovascular que sea”. ¿Y por qué es tan importante la neurorrehabilitación y qué pasa en el cerebro para que un paciente se recupere? La clave está en la plasticidad cerebral.
- Leer: Las secuelas más frecuentes del ictus
Neuroplasticidad, la capacidad de nuestras neuronas para crear nuevos caminos
“La neurorrehabilitación puede denominarse como el enfoque transdisciplinar (medicina, neuropsicología, logopedia, terapia ocupacional, fisioterapia…) encargado de abordar simultáneamente una lesión en el sistema nervioso, como puede ser Ictus, traumatismos craneoencefálicos, tumores cerebrales, entre otras”, nos explica Lizar del Llano, fisioterapeuta y experto en neurorrehabilitación. Como detalla, dentro del sistema nervioso tenemos unas células maravillosas, las neuronas, que tienen la capacidad tanto de recibir como de emitir información hacia las diferentes estructuras de nuestro cuerpo. Las neuronas se comunican entre ellas por un proceso denominado sinapsis.
Para entender la plasticidad, el experto nos propone imaginarnos un cerebro. Este actúa como el director de orquesta de todas las funciones que nos mantienen con vida, desde las más primitivas como respirar, hasta las más complejas como las de pensar, crear, o tocar un instrumento, etc. “En nuestro cerebro, se encuentran representadas las diferentes partes de nuestro cuerpo. Cuando nos enfrentamos ante diferentes situaciones, este órgano tiene la capacidad de adaptarse. Es decir, es capaz de modificar las conexiones -la sinapsis- entre las neuronas. Esto ocurre cuando queremos formarnos en tocar el piano o aprender una palabra en esloveno (o cualquier otro proceso). Esta capacidad de amoldamiento está presente en todas las etapas de la vida”. Y esto es, precisamente, lo que ayuda a una persona que ha sufrido un ictus a recuperarse total o parcialmente.
Tras sufrir un daño en el sistema nervioso las neuronas pueden lesionarse y, experimentar, en consecuencia, afecciones a nivel del movimiento corporal, habla, visión, memoria etc. Es aquí donde aparece la neuroplasticidad tras la lesión, un “proceso continuo de remodelación a corto, medio y largo plazo de la organización neuronal y sináptica para optimizar el funcionamiento de las redes neuronales durante la filogenia, la ontogenia, el aprendizaje fisiológico, después de una lesión cerebral”, señala Lizar del Llano citando al neurocirujano y jefe del Departamento de Neurocirugía del Hospital de Montpellier, en Francia, el Dr. Hugues Duffau.
Esto quiere decir que el cerebro va a intentar adaptarse ante la nueva situación. Por ello, “tras una lesión cerebral es fundamental e indispensable un trabajo de las diferentes disciplinas sanitarias neurorrehabilitadoras tanto como sea posible en frecuencia, duración e intensidad (tiempo en la tarea) en función de las necesidades del paciente, con el objetivo de favorecer nuevas conexiones neuronales”, insiste el fisioterapeuta especializado en neurorrehabilitación. De esta manera se favorece que las neuronas alrededor de la zona lesionada puedan asumir las funciones de la estructura afectada modificando sus patrones de activación para reemplazar el área dañada.
- Leer: Espasticidad en ictus: la secuela 'que nadie espera'
¿Cuándo debe comenzar la rehabilitación?
En la actualidad, apunta el Dr. Joan Ferri, a pesar de que existen guías de actuación, como por ejemplo, las 5 guías clínicas de la Sociedad Española de Neurorrehabilitación que, desde la evidencia, informan y dan respuesta a diferentes aspectos relacionados con la neurorrehabilitación, “en nuestro país no existen criterios consensuados de gestión de las intervenciones de rehabilitación, así como de asistencia en el ámbito del daño cerebral adquirido (DCA), lo que puede generar situaciones de inequidad tanto en el acceso como en la calidad de la prestación de servicios”.
En cualquier caso, para responder a la pregunta, Ferri indica que la rehabilitación debe empezar cuanto antes mejor. “El tratamiento rehabilitador del ictus/TCE debe iniciarse lo más precozmente posible una vez se hayan controlado las posibles complicaciones que afecten al estado vital del paciente y siempre teniendo en cuenta las características de la intervención.
A nivel motor, dado la especial relevancia clínica de las complicaciones derivadas de la inmovilidad prolongada, se recomienda (ictus) la movilización precoz teniendo en cuenta que en los pacientes de mayor gravedad clínica no se recomienda el inicio de actividad física fuera de la cama, incluyendo trasferencias cama-silla, bipedestación o marcha, en las primeras 24h.
Transcurridas las primeras 24h y preferentemente antes del tercer día, debe valorarse por profesionales con experiencia la forma más apropiada y segura de movilizar al paciente incluyendo sesiones breves pero repetidas a lo largo del día (ictus)”
“Por lo que la respuesta a si se puede empezar la neurorrehabilitación incluso si el paciente está en coma, estado vegetativo o mínima consciencia, desde la Sociedad damos un rotundo sí”, afirma.
De hecho, no solo se puede empezar sino que desde la SENR, basándonos en la evidencia y en la experiencia, consideramos que los pacientes con daño cerebral deben comenzarla en las 24-48 primeras horas con acciones sencillas como la movilización precoz en el ámbito físico y la adaptación del entorno y orientación a la realidad, o el abordaje de déficits específicos como la negligencia o la afasia en el ámbito cognitivo. Y, conforme mejore la situación clínica inicial del paciente los programas de rehabilitación deben ganar en intensidad y en contenidos, estimándose que el tiempo máximo estimado desde el ictus al inicio de rehabilitación no debe ser superior a 3 semanas en ictus moderados y 4 semanas en ictus severos y TCE moderados/severos.
Y, todo ello, supervisado por un equipo médico. Además, "en el caso del ictus, consideramos imprescindible en una rehabilitación eficaz apoyarse en el área médica con la farmacología para ayudar al déficit atencional, al enlentecimiento en el procesamiento de la información y a la parte más puramente conductual", añade el Dr. Ferri.
- Leer: Los síntomas del ictus menos conocidos
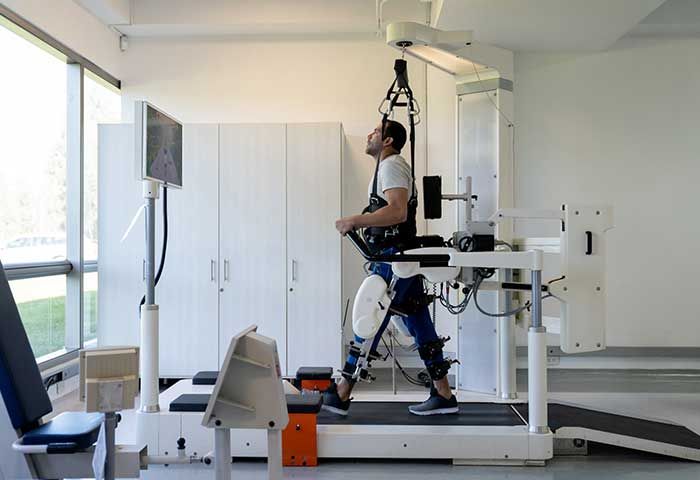
Robótica e inteligencia artificial, dos grandes logros en la neurorrehabilitación
La introducción de la robótica ha significado un gran avance en el tratamiento de los pacientes tras un ictus o con DCA. Como explica el experto, “se basa en el uso de dispositivos robóticos controlados por computadora para asistir en la recuperación de funciones motoras, mejorar la fuerza muscular y fomentar la independencia funcional en personas con discapacidades físicas y neurológicas. Además, proporciona estimulación sensorial, lo que es crucial para el proceso rehabilitador”.
Uno de los principales beneficios es su capacidad para ofrecer repetición e intensidad en los ejercicios terapéuticos, dos elementos esenciales para una rehabilitación efectiva. Además, los dispositivos robóticos introducen un componente de motivación a través de la gamificación, permitiendo a los pacientes recibir información continua sobre su evolución, lo que hace que la valoración sea más objetiva e incluso predictiva.
En la rehabilitación de personas con ictus, la robótica se ha convertido en una herramienta común, usada en combinación con terapias convencionales. Los dispositivos robóticos pueden controlar con precisión el movimiento de las extremidades, permitiendo a los profesionales personalizar la terapia según las necesidades específicas de cada paciente. Además, estos dispositivos proporcionan retroalimentación visual y auditiva en tiempo real, ayudando a los pacientes a comprender y corregir su técnica de movimiento.
Y es que la repetición y la motivación son clave en el proceso de recuperación. “A medida que se repite la tarea, la contracción muscular y, en consecuencia, el desenlace de interés, se realizan con mayor capacidad”, afirma Lizar del Llano.
Entre los dispositivos robóticos que ofrecen un enfoque avanzado y efectivo para la recuperación de funciones motoras, proporcionando repetición, intensidad, motivación y una valoración objetiva y predictiva del progreso del paciente, podemos destacar los exoesqueletos que se colocan en el cuerpo del paciente para rehabilitar extremidades específicas, como brazos o piernas. Estos dispositivos son especialmente beneficiosos por su capacidad de proporcionar una terapia intensiva y repetitiva, promoviendo la plasticidad cerebral y la recuperación funcional. También están los sistemas de rehabilitación de extremidades que se centran en la rehabilitación de las extremidades superiores e inferiores, variando desde robots adaptados con interfaces especiales hasta dispositivos compactos y portátiles. Ayudan a los pacientes a realizar ejercicios específicos que promueven la recuperación de la fuerza y la coordinación. De forma experimental se han usado los interfaces cerebro-computadora que permiten la comunicación directa entre el cerebro y un dispositivo robótico mediante señales cerebrales captadas por electrodos. Esta tecnología ha sido utilizada y ha demostrado ser prometedora en la restauración de la movilidad y la función en pacientes con parálisis.
- Leer: Sobrevivir a un ictus en la infancia o la adolescencia
Otras investigaciones que pueden acelerar la recuperación
“Una línea de investigación crucial se centra en el desarrollo de fármacos específicos que puedan mejorar la plasticidad cerebral, es decir, la capacidad del cerebro para adaptarse y recuperarse después del daño causado por el ictus. Estos medicamentos podrían estimular el crecimiento de nuevas conexiones neuronales y mejorar la función cerebral en pacientes con ictus”, explica el miembro de la Sociedad Española de Neurología.
Además, se están investigando terapias farmacológicas dirigidas a reducir los efectos del daño cerebral después de un ictus, como pueden ser fármacos con función neuroprotectora. Se espera que, en combinación con otros tratamientos en fase aguda, puedan disminuir el tamaño de la lesión cerebral y mejorar la recuperación a largo plazo.
Otro enfoque innovador implica el uso de tecnologías avanzadas, como la realidad virtual y la estimulación cerebral no invasiva, para mejorar la rehabilitación física y cognitiva de los pacientes. La realidad virtual ofrece entornos simulados que permiten a los pacientes practicar habilidades motoras y cognitivas de una manera segura y controlada, lo que puede mejorar la eficacia y la motivación durante la terapia. Por otro lado, la estimulación cerebral no invasiva, que incluye técnicas como la estimulación magnética transcraneal y la estimulación eléctrica transcraneal, puede ayudar a promover la plasticidad cerebral y mejorar la función en áreas específicas del cerebro afectadas por el ictus.
Y, también, “se están explorando enfoques innovadores en el campo de la terapia celular, como el uso de células madre, que tienen el potencial de regenerar el tejido cerebral dañado y mejorar la función neurológica en pacientes con ictus. Los estudios preclínicos y clínicos están evaluando la seguridad y la eficacia de estas terapias emergentes, con resultados prometedores que respaldan su potencial para mejorar la recuperación después del ictus”, añade este experto en medicina rehabilitadora.
Familias y asociaciones, fundamentales para el paciente
No podemos olvidarlo del papel de la familia, fundamental en el proceso de neurorrehabilitación de un paciente después de un ictus. “Su participación activa y apoyo son vitales para el éxito y la efectividad de la rehabilitación. En procesos tan potencialmente graves como un ictus hay que establecer que lo primero es la vida, después la independencia en la movilidad y en la actividad intelectiva y al unísono la capacidad para integrarse en un ámbito pleno”, afirma el Dr. Ventura Anciones, jefe de neurología de los hospitales universitarios Sanitas la Zarzuela y Virgen del Mar.
También el de las asociaciones, soporte indiscutible tanto para pacientes como para sus familiares, continúa Lizar del Llano. Este fisioterapeuta colabora en ADACEN, (Asociación de Daño Cerebral de Navarra) que surgió a principios de los años 90, dónde un grupo de familias la fundó ante la ausencia de recursos de atención para las personas con daño cerebral y la inexistencia de apoyo a los familiares. Está formada por aquellas personas que han sufrido un daño cerebral adquirido y sus familias, los trabajadores de la Asociación, voluntarios y todas aquellas personas o grupos sensibilizados. “La asistencia brindada a los pacientes marca el objetivo de mejorar la calidad de vida de las personas afectadas y promover su independencia y participación activa en la comunidad. Además de ello, la Asociación cuenta con un área de investigación, docencia, prevención y sensibilización del daño cerebral”, concluye Lizar del Llano.
,type=downsize)